پزشکی
لوسمی لنفوسیتی حاد (ALL)

فهرست محتوا
بررسی اجمالی
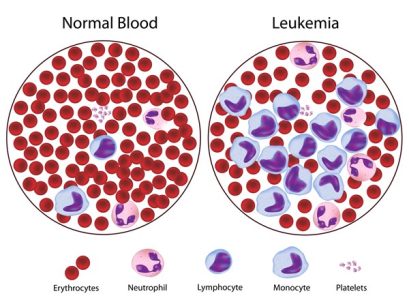
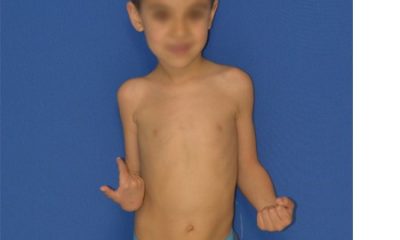
لوسمی لنفوسیتی حاد چیست؟ لوسمی لنفوسیتی حاد یا لوسمی لنفوسیتیک حاد (ALL) به انگلیسی Acute lymphocytic leukemia نوعی سرطان خون و مغز استخوان است. مغز استخوان بافت اسفنجی در داخل استخوان ها است که سلولهای خونی را می سازد.
کلمه “حاد” در لوسمی لنفوسیتی حاد از این واقعیت ناشی می شود که این بیماری به سرعت پیشرفت می کند و به جای تولید سلول خونی بالغ، سلول های خونی نابالغ ایجاد می کند. کلمه “لنفوسیتی یا لنفوسیتیک” در بیماری لوسمی لنفوسیتی حاد به گلبولهای سفیدی به نام لنفوسیت ها اشاره دارد که لوسمی لنفوسیتیک حاد بر آنها تأثیر می گذارد. لوسمی لنفوسیتی حاد همچنین به عنوان لوسمی لنفوبلاستیک حاد به انگلیسی acute lymphoblastic leukemia نیز شناخته می شود.
لوسمی لنفوسیتی حاد در کودکان شایع ترین نوع سرطان در کودکان است و درمان ها یک فرصت مناسب را برای بهبودی فراهم می کنند. لوسمی لنفوسیتی حاد همچنین می تواند در بزرگسالان نیز رخ دهد، اگرچه احتمال درمان بسیار کاهش می یابد.
علائم
علائم و نشانه های لوسمی لنفوسیتی حاد ممکن است شامل موارد زیر باشد:
* خونریزی از لثه ها
* درد استخوان
* تب
* عفونتهای مکرر
* خونریزی مکرر یا شدید

* توده های ناشی از گره های لنفاوی متورم در داخل و اطراف گردن، زیر بغل، شکم یا کشاله ران

* پوست رنگ پریده
* تنگی نفس
* ضعف، خستگی یا کاهش کلی انرژی
چه موقع به پزشک مراجعه کنید
در صورت مشاهده هرگونه علائم و نشانه های مداوم که مربوط به شما یا کودک شما است، با پزشک خود یا پزشک کودکان فرزند خود قرار ملاقات بگذارید.
بسیاری از علائم و نشانه های لوسمی لنفوسیتیک حاد همانند آنفلوانزا است. با این حال، علائم و نشانه های آنفولانزا در نهایت بهبود می یابد. اگر علائم و نشانه ها مطابق انتظار بهبود نمی یابد، با پزشک خود قرار ملاقاتی را تنظیم کنید.
دلایل
لوسمی لنفوسیتیک حاد هنگامی اتفاق می افتد که یک سلول مغز استخوان در مواد ژنتیکی یا DNA آن تغییراتی (جهش) ایجاد کند. DNA سلول حاوی دستورالعمل هایی است که به یک سلول می گوید چه کاری انجام دهد. به طور معمول، DNA به سلول می گوید با سرعت مشخص رشد کند و در یک زمان مشخص بمیرد. در لوسمی لنفوسیتیک حاد، جهش ها به سلول مغز استخوان می گویند که به رشد و تقسیم ادامه می یابد.
وقتی این اتفاق بیفتد ، تولید سلول های خونی از کنترل خارج می شود. مغز استخوان سلولهای نابالغی تولید می کند که به گلبولهای سفید لوسمی به نام لنفوبلاست تبدیل می شوند. این سلولهای غیر طبیعی قادر به عملکرد صحیح نیستند و می توانند سلولهای سالم را انباشته ساخته و جمع کنند.
هنوز مشخص نیست که چه عواملی باعث جهش DNA می شود که می تواند منجر به لوسمی لنفوسیتی حاد شود.
عوامل خطر
عواملی که ممکن است خطر لوسمی لنفوسیتیک حاد را افزایش دهد عبارتند از:
* درمان سرطان قبلی. کودکان و بزرگسالانی که انواع خاصی از شیمی درمانی و پرتودرمانی را برای انواع دیگر سرطان داشته اند، ممکن است خطر ابتلا به لوسمی لنفوسیتی حاد را افزایش دهند.
* قرار گرفتن در معرض تابش یا پرتو. افرادی که در معرض میزان تابش بسیار بالایی هستند، مانند بازماندگان از یک حادثه راکتور هسته ای، خطر ابتلا به لوسمی لنفوسیتی حاد را افزایش می دهند.
* اختلالات ژنتیکی. برخی از اختلالات ژنتیکی، مانند سندرم داون، با افزایش خطر لوسمی لنفوسیتیک حاد همراه است.
تشخیص
آزمایشات و روشهای مورد استفاده برای تشخیص لوسمی لنفوسیتی حاد شامل موارد زیر است:
* آزمایش خون. آزمایش خون ممکن است تعداد بسیار کم یا بیش از اندازه گلبول های سفید خون، تعداد ناکافی گلبول های قرمز خون و پلاکت ها را نشان دهد. آزمایش خون همچنین ممکن است وجود سلولهای انفجاری یا سلول های بلاست را نشان دهد – سلولهای نابالغ که به طور معمول در مغز استخوان یافت می شود.
* آزمایش مغز استخوان. در طول آسپیراسیون و بیوپسی مغز استخوان، از سوزن برای برداشتن نمونه ای از مغز استخوان از استخوان لگن خاصره یا سینه استفاده می شود. نمونه برای آزمایش بمنظور جستجوی سلول های لوسمی به آزمایشگاه ارسال می شود.

پزشکان در آزمایشگاه بر اساس اندازه، شکل و سایر ویژگی های ژنتیکی یا مولکولی، سلولهای خونی را به انواع خاصی طبقه بندی می کنند. آنها همچنین به دنبال تغییرات خاصی در سلولهای سرطانی هستند و تعیین می کنند که آیا سلولهای لوسمی از لنفوسیتهای B یا لنفوسیت های T شروع شده اند یا خیر. این اطلاعات به پزشک شما کمک می کند تا یک برنامه درمانی تهیه کند.
* آزمایش های تصویربرداری. آزمایشات تصویربرداری مانند اشعه ایکس، اسکن توموگرافی رایانه ای (CT) یا اسکن سونوگرافی ممکن است به تعیین اینکه آیا سرطان به مغز و نخاع یا سایر قسمت های بدن گسترش یافته است یا خیر کمک کند.
* آزمایش مایعات ستون فقرات. یک نمونه برداری از مایع مغزی نخاعی یا Lumbar puncture، ممکن است برای جمع آوری نمونه ای از مایعات ستون فقرات – مایعی که مغز و نخاع را احاطه کرده است – استفاده شود. نمونه مورد آزمایش قرار می گیرد تا بررسی شود که سلولهای سرطانی به مایع ستون فقرات گسترش یافته اند یا خیر.

پیش بینی لوسمی لنفوسیتی حاد
پزشک شما از اطلاعات جمع آوری شده از این آزمایشات و روشها برای تعیین پیش آگاهی در شما استفاده می کند و در مورد گزینه های درمانی شما تصمیم می گیرد. انواع دیگری از سرطان ها از مراحل یا روش های عددی استفاده می کند تا نشان دهد که این سرطان تا چه اندازه گسترش یافته است، اما هیچ مرحله ای در مورد لوسمی لنفوسیتی حاد وجود ندارد.
در عوض، جدی بودن وضعیت شما توسط موارد زیر تعیین می شود:
* نوع لنفوسیت های درگیر – سلول های B یا سلولهای T
* تغییرات ژنتیکی خاص موجود در سلولهای لوسمی شما
* سن شما
* نتایج حاصل از آزمایشها در آزمایشگاه، مانند تعداد گلبول های سفید که در یک نمونه خون شناسایی شده است
درمان
به طور کلی، درمان لوسمی لنفوسیتی حاد در مراحل جداگانه قرار می گیرد:
* القاء درمانی. هدف از مرحله اول درمان، از بین بردن بیشتر سلولهای لوسمی در خون و مغز استخوان و بازگرداندن روند تولید سلولهای خونی طبیعی است.
* درمان تثبیتی. این مرحله از درمان که همچنین به آن درمان پس از بهبودی نیز گفته می شود، با هدف از بین بردن هرگونه لوسمی یا سرطان خون باقی مانده در بدن انجام می شود.
* درمان پایداری. مرحله سوم درمان مانع از رشد مجدد سلولهای لوسمی یا سلول های سرطان خون می شود. درمانهای مورد استفاده در این مرحله معمولاً در مدت زمان طولانی، اغلب سالها با دوزهای بسیار پایین تر انجام می شود.
* درمان پیشگیرانه برای نخاع. در طی هر مرحله از درمان، افراد مبتلا به لوسمی لنفوسیتی حاد ممکن است برای از بین بردن سلولهای لوسمی واقع در سیستم عصبی مرکزی، درمان اضافی دریافت کنند. در این نوع درمان، داروهای شیمی درمانی اغلب به طور مستقیم به مایعی که نخاع را پوشانده است تزریق می شوند.
بسته به وضعیت شما، مراحل درمان لوسمی لنفوسیتی حاد می تواند دو تا سه سال طول بکشد.
درمانها ممکن است شامل موارد زیر باشد:
* شیمی درمانی. شیمی درمانی، که از داروها برای از بین بردن سلولهای سرطانی استفاده می کند، به طور معمول به عنوان یک درمان القایی برای کودکان و بزرگسالان مبتلا به لوسمی لنفوسیتیک حاد استفاده می شود. از داروهای شیمی درمانی همچنین می توان در مراحل تثبیت و پایداری هم استفاده کرد.

* درمان هدفمند. درمان با داروهای هدفمند بر ناهنجاری های خاص موجود در سلولهای سرطانی متمرکز است. با مسدود کردن این ناهنجاری ها، درمان های دارویی هدفمند می توانند باعث مرگ سلول های سرطانی شوند. سلولهای لوسمی شما مورد آزمایش قرار می گیرند تا بررسی شود که آیا درمان هدفمند ممکن است برای شما مفید باشد یا خیر. درمان هدفمند می تواند به تنهایی یا در ترکیب با شیمی درمانی برای القاء درمانی، درمان تثبیتی یا درمان پایداری استفاده شود.
* پرتو درمانی. پرتودرمانی از پرتوهای پرقدرت مانند اشعه ایکس یا پروتون برای از بین بردن سلولهای سرطانی استفاده می کند. اگر سلولهای سرطانی به سیستم عصبی مرکزی گسترش یافته باشند، پزشک شما ممکن است پرتودرمانی را تجویز کند.
* پیوند مغز استخوان. پیوند مغز استخوان، که به عنوان پیوند سلولهای بنیادی نیز شناخته می شود، ممکن است در صورت بروز به عنوان درمان تثبیتی یا برای درمان عود مجدد این بیماری استفاده شود. این روش به کسی که مبتلا به سرطان خون است اجازه می دهد تا با جایگزین کردن مغز استخوان دچار لوسمی با مغز استخوان بدون لوسمی از یک فرد سالم، مغز استخوان سالم را دوباره بسازد.

پیوند مغز استخوان با دوزهای بالای شیمی درمانی یا پرتودرمانی برای از بین بردن هرگونه مغز استخوان تولید کننده لوسمی آغاز می شود. سپس مغز استخوان سالم از سوی یک اهدا کننده سازگار (پیوند آلوژنیک) جایگزین می شود.
* سلولهای ایمنی مهندسی کننده برای مبارزه با سرطان خون. در یک درمان تخصصی به نام سلول درمانی گیرنده آنتی ژن کیمریک (CAR) –T، سلولهای T مبارزه کننده با میکروب در بدن شما گرفته شده، آنها را مهندسی می کنند تا با سرطان مبارزه نمایند و آنها را دوباره به بدن شما تزریق کنند.
سلول درمانی CAR-T ممکن است گزینه ای برای کودکان و بزرگسالان باشد. درمان با سلول درمانی CAR-T ممکن است برای درمان تثبیتی یا برای درمان عود بیماری استفاده شود.
* کارآزمایی های بالینی. کارآزمایی های بالینی آزمایش هایی برای امتحان درمان های جدید سرطان و روش های جدید استفاده از درمانهای موجود است. در حالی که کارآزمایی های بالینی به شما یا فرزندتان فرصتی می دهد تا آخرین معالجه سرطان را امتحان کنید، ممکن است مزایا و خطرات این درمان نامشخص باشد. در مورد مزایا و خطرات کارآزمایی های بالینی با پزشک خود صحبت کنید.
درمان برای بزرگسالان مسن
بزرگسالان مسن، مانند افراد مسن تر از ۶۵ سال، عوارض بیشتری را در پی درمان ها تجربه می کنند. همچنین افراد مسن به طور کلی پیش آگاهی بدتری نسبت به کودکانی دارند که برای لوسمی لنفوسیتیک حاد تحت درمان قرار می گیرند.
گزینه های خود را با پزشک خود در میان بگذارید. بر اساس سلامت کلی بدن و اهداف و اولویت های خود، ممکن است تصمیم بگیرید که برای سرطان خون خود تحت معالجه قرار بگیرید.
برخی از افراد ممکن است تصمیم بگیرند که درمان سرطان را کنار بگذارند و در عوض روی معالجه هایی که علائم آنها را بهبود می بخشد و به آنها کمک می کند تا از زمان باقی مانده بیشتر بهره ببرند استفاده کنند.
درمان جایگزین
هیچ درمان جایگزین برای درمان لوسمی لنفوسیتی حاد ثابت نشده است. اما برخی از روشهای درمانی جایگزین ممکن است به کاهش عوارض جانبی درمان سرطان کمک کند و زندگی را برای شما یا فرزندتان راحت تر کند. گزینه های خود را با پزشک خود در میان بگذارید، زیرا برخی از درمان های جایگزین می توانند در درمان های سرطان متداول مانند شیمی درمانی اختلال ایجاد کنند.
درمان های جایگزین که ممکن است علائم را کاهش دهد عبارتند از:
* طب سوزنی
* ورزش
* ماساژ
* مدیتیشن
* فعالیت های آرامش بخش، از جمله شرکت در مراسم های دعا و نیایش، یوگا و تای چی
مقابله و پشتیبانی
درمان لوسمی لنفوسیتی حاد می تواند یک مسیر طولانی باشد. درمان اغلب دو تا سه سال به طول می انجامد، اگرچه ماههای اول شدیدترین زمان برای مبارزه با سرطان خون هستند.
در مراحل پایداری، کودکان معمولاً می توانند زندگی نسبتاً عادی داشته باشند و به مدرسه برگردند. همچنین بزرگسالان ممکن است بتوانند به کار خود ادامه دهند. برای مقابله با سرطان خون سعی کنید:
* به اندازه کافی در مورد لوسمی بیاموزید تا تصمیمات درمانی راحت داشته باشید. از پزشک خود بخواهید تا حد امکان اطلاعاتی در مورد این بیماری خاص خود بنویسد. سپس جستجوی خود را برای اطلاعات بر این اساس برنامه ریزی کنید.
سؤالاتی را که می خواهید قبل از هر قرار ملاقات از پزشک خود بپرسید بنویسید و به دنبال کسب اطلاعات در کتابخانه ها و اینترنت باشید.
* به کل تیم مراقبت های بهداشتی خود تکیه کنید. در مراکز مهم پزشکی و مراکز سرطان کودکان، تیم مراقبت های بهداشتی ممکن است شامل روانشناسان، روانپزشکان، درمانگران و مراقبان کودک، معلمان، متخصصان رژیم غذایی و مددکاران اجتماعی و گروه های خیریه باشند. این متخصصان می توانند در زمینه تمامی موضوعات از جمله توضیح رویه های درمانی به کودکان، یافتن کمک های مالی و پیدا کردن مکانی برای اقامت در طول مدت زمان درمان کمک کنند. به تخصص و توانایی آنها اعتماد کنید.
* برنامه هایی را برای کودکان مبتلا به سرطان کاوش کنید. مراکز عمده پزشکی و گروه های غیرانتفاعی فعالیت ها و خدمات متعددی را به طور خاص برای کودکان مبتلا به سرطان و خانواده های آنها ارائه می دهند. از تیم مراقبت های بهداشتی خود در مورد برنامه های مربوط به گروه های حامی درمان سرطان در کودکان سؤال کنید.
* به خانواده و دوستان کمک کنید تا وضعیت شما را درک کنند. در مورد قرارها ملاقات و ویزیت ها، معالجه، درمان با خانواده و دوستان نزدیک خود گفتگو کنید.
آماده شدن برای قرار ملاقات با پزشک
اگر شما یا فرزندتان علائم و نشانه هایی دارید که شما را نگران می کند، با پزشک خانواده خود قرار ملاقات بگذارید. اگر پزشک مشکوک به لوسمی لنفوسیتی حاد باشد، به احتمال زیاد شما را به پزشک متخصص در معالجه بیماری های مغز و مغز استخوان (هماتولوژیست) ارجاع خواهد داد.
از آنجا که قرار ملاقات ها می توانند مختصر و کوتاه باشند، و از آنجا که اغلب اطلاعات زیادی برای بحث وجود دارد، ایده خوبی است که از قبل آماده شوید. در اینجا برخی از اطلاعات برای کمک به شما در آماده شدن و دانستن اینکه چه چیزی در مطب پزشک منتظر شماست ارائه شده است.
آنچه شما می توانید انجام دهید
* از هرگونه محدودیتی که قبل از قرار ملاقات باید رعایت کنید آگاه باشید. در زمان قرار ملاقات، حتماً بپرسید که آیا از قبل باید کاری انجام دهید یا خیر، مانند محدود کردن رژیم غذایی.
* علائمی را که تجربه می کنید را بنویسید، از جمله مواردی که ممکن است نسبت به برنامه ریزی قرار ملاقات شما نامرتبط به نظر برسد.
* اطلاعات اصلی شخصی، از جمله هرگونه استرس عمده یا تغییرات اخیر زندگی را بنویسید.
* لیستی از کلیه داروها، ویتامین ها یا مکمل هایی که مصرف می کنید تهیه کنید.
* در نظر بگیرید که یکی از اعضای خانواده یا دوستان خود را با خود ببرید. بعضی اوقات به خاطر سپردن تمام اطلاعات ارائه شده در هنگام قرار ملاقات دشوار خواهد بود. کسی که شما را همراهی می کند ممکن است چیزی را که از دست داده اید یا فراموش کرده اید به خاطر بسپارید.
* سوالات خود را برای پرسیدن از دکتر بنویسید.
وقت شما با پزشک محدود است، بنابراین تهیه لیستی از سؤالات می تواند به شما کمک کند تا از وقت خود در کنار هم بهتر استفاده کنید. در صورتی که زمان رو به اتمام است اما شما همچنان سوالات دیگری هم دارید، سوالات خود را از خیلی مهم تا کمتر مهم لیست کنید. برای بیماری لوسمی لنفوسیتی حاد، برخی از سؤالات اساسی برای پرسیدن از پزشک شامل موارد زیر است:
* چه چیزی احتمالاً باعث این علائم می شود؟
* سایر دلایل ممکن برای این علائم چیست؟
* چه نوع آزمایشاتی لازم است؟
* آیا این بیماری به طور موقت یا مزمن است؟
* بهترین روش درمان چیست؟
* گزینه های جایگزین برای رویکرد اصلی که شما پیشنهاد می کنید چیست؟
* چگونه می توان سایر بیماری ها را در کنار سرطان خون به بهترین وجه مدیریت کرد؟
* آیا محدودیتی وجود دارد که باید رعایت شود؟
* آیا ملاقات با یک متخصص لازم است؟ هزینه اینکار چقدر خواهد بود و آیا بیمه من آن را پوشش می دهد؟
* آیا جایگزین عمومی برای دارویی که برای من تجویز می کنید وجود دارد؟
* آیا بروشور یا مطالب چاپی دیگری وجود دارد که بتوانم با خودم به خانه ببرم؟ چه وب سایت هایی را برای مطالعه توصیه می کنید؟
* چه چیزی تعیین می کند که آیا من باید برای بازدید پیگیری برنامه ریزی کنم؟
علاوه بر سؤالاتی که شما برای پرسیدن از پزشک از قبل آماده کرده اید، از پرسیدن هر سوال دیگری که به ذهن شما می رسد دریغ نکنید.
چه چیزی از دکتر انتظار داشته باشید
پزشک احتمالاً تعدادی سؤال از شما می پرسد. آماده بودن برای پاسخ دادن به آنها ممکن است زمان بیشتری را برای شما بمنظور پرداختن به سایر موارد فراهم کند. پزشک شما ممکن است سؤال کند:
* چه زمانی علائم شروع شد؟
* آیا این علائم مداوم بوده اند یا گاه به گاه؟
* این علائم چقدر شدید است؟
* به نظر چه چیزی این علائم را بهبود می بخشد؟
* به نظر می رسد چه چیزی این علائم را بدتر می کند؟
کاری که شما می توانید انجام دهید
از انجام هر گونه فعالیتی که به نظر می رسد علائم و نشانه های لوسمی لنفوسیتی حاد را در شما بدتر می کند، خودداری کنید. به عنوان مثال، اگر شما یا فرزندتان احساس خستگی می کنید، استراحت بیشتری داشته باشید. تعیین کنید که کدام یک از فعالیت های روزمره مهمترین آنهاست و بر انجام این کارها متمرکز شوید.
منبع: www.mayoclinic.org
پزشکی
شپش بدن (Body lice)

فهرست محتوا
خلاصه
شپش بدن چیست؟ شپش بدن (Body lice) یک حشره کوچک به اندازه یک دانه کنجد است. شپشهای بدن در لباسها و ملافههای شما زندگی میکنند و چندین بار در روز برای تغذیه از خون به پوست شما میروند. شایعترین محلهای گزش در اطراف گردن، شانهها، زیر بغل، کمر و کشاله ران است – مکانهایی که درزهای لباس بیشتر با پوست تماس میگیرد.
شپش های بدن بیشتر در شرایط زندگی شلوغ و غیربهداشتی مانند کمپ های پناهندگان و پناهگاه های افراد بی خانمان دیده می شود. آنها همچنین می توانند از تماس با لباس های فرد آلوده سرایت کنند. نیش شپش بدن می تواند انواع خاصی از بیماری ها را گسترش دهد و حتی می تواند باعث اپیدمی شود.
لباسها و ملافههایی که آلوده به شپشهای بدن هستند باید در آب داغ و صابون شسته شوند و با هوای گرم با ماشین خشک شوند.
علائم شپش بدن
گزش شپش بدن می تواند باعث خارش شدید شود و ممکن است در محل آثار گزش، متوجه مناطق کوچکی از خون و پوسته پوست خود شوید.
اگر رعایت بهداشت آلودگی را از بین نمی برد یا اگر دچار عفونت پوستی در اثر خاراندن محل گزش شدید، به پزشک خود مراجعه کنید.
دلایل بروز شپش بدن
شپش بدن شبیه شپش سر است اما عادات متفاوتی دارد. در حالی که شپش سر در موهای شما زندگی می کند و از پوست سر شما تغذیه می کند، شپش بدن معمولا در لباس ها و ملافه های شما زندگی می کند. آنها چندین بار در روز به پوست شما سفر می کنند تا از خون تغذیه کنند.
درزهای لباس شما رایج ترین مکان برای تخم گذاری شپش های بدن است. در صورت تماس نزدیک با فردی که دارای شپش بدن یا با لباس یا ملافه آلوده به شپش بدن است، می توانید به شپش بدن مبتلا شوید.
عوامل خطر
افرادی که در معرض خطر بیشتری برای ابتلا به شپش هستند، معمولاً در شرایط شلوغ و ناپاک زندگی می کنند. آنها عبارتند از:
* پناهندگان جنگی
* مردم بی خانمان
* مردمی که در اثر بلایای طبیعی آواره شده اند
سگ ها، گربه ها و سایر حیوانات خانگی شپش بدن را پخش نمی کنند.
عوارض شپش بدن
آلودگی به شپش های بدن معمولاً حداقل مشکلاتی را ایجاد می کند. با این حال، آلودگی به شپش بدن گاهی منجر به عوارضی مانند:
* عفونت های ثانویه. هنگامی که شپش بدن برای تغذیه از خون شما خراشیده و حفاری می کند، ممکن است پوست شما را تحریک کند. اگر برای تسکین خارش خراش دهید، این نیز می تواند پوست شما را تحریک کند. اگر پوست شما به دلیل این تحریکات خام شود، ممکن است عفونت های دیگری ایجاد شود.
* تغییرات پوستی. اگر برای مدت طولانی با شپش بدن آلوده شده اید، ممکن است تغییرات پوستی مانند ضخیم شدن و تغییر رنگ – به ویژه در اطراف کمر، کشاله ران یا بالای ران خود را تجربه کنید.
* گسترش بیماری. شپش های بدن می توانند ناقل برخی از بیماری های باکتریایی مانند تیفوس، تب عود کننده یا تب سنگر باشند.
پیشگیری از شپش بدن
برای جلوگیری از هجوم شپش بدن، از تماس فیزیکی نزدیک یا به اشتراک گذاشتن رختخواب یا لباس با هرکسی که آلوده شده است خودداری کنید. حمام کردن منظم و تعویض لباس تمیز حداقل یک بار در هفته نیز ممکن است به جلوگیری و کنترل گسترش شپش بدن کمک کند.
تشخیص شپش بدن
شما یا پزشکتان معمولاً میتوانید از طریق معاینه بصری بدن و لباسهایتان، آلودگی به شپش بدن را تأیید کنید. وجود تخم و شپش متحرک آلودگی را تایید می کند.
درمان شپش
شپش بدن در درجه اول با شستن کامل خود و هرگونه اقلام آلوده با آب گرم و صابون و خشک کردن لباس و ملافه در خشک کن ماشینی با استفاده از چرخه گرم درمان می شود. خشکشویی و اتو کردن لباس هایی که قابل شستشو نیستند نیز موثر است.
اگر این اقدامات جواب نداد، می توانید از لوسیون یا شامپوی بدون نسخه استفاده کنید که دارای ۱٪ پرمترین (Nix) یا پیرترین است. اگر باز هم جواب نداد، پزشک میتواند لوسیون نسخهای تهیه کند. محصولات شپش کش می توانند برای انسان سمی باشند، بنابراین دستورالعمل ها را به دقت دنبال کنید.
خودمراقبتی
معمولاً میتوانید با تمیز کردن خود و هر وسیله شخصی که ممکن است آلوده باشد، از شر شپش خلاص شوید. ملافهها، لباسها و حولههای آلوده را با آب گرم و صابون – حداقل ۵۴ درجه سانتیگراد- بشویید و حداقل ۲۰ دقیقه روی حرارت بالا خشک کنید.
لباس هایی که شسته نمی شوند می توانند خشک شوند و اتو شوند.
اقلامی که قابل شستشو یا خشک کردن نیستند باید در یک کیسه پلاستیکی بسته شوند و به مدت دو هفته در یک منطقه گرم نگهداری شوند. تشک ها، کاناپه ها و سایر وسایل روکش شده باید به صورت گرم اتو شوند یا با محصولات شپش کش اسپری شوند تا تخم ها از درزها پاک شوند. از قرار گرفتن در معرض اقلام آلوده باید به مدت دو هفته اجتناب شود.
آماده شدن برای قرار ملاقات با پزشک
اگر نمی توانید به تنهایی از شر شپش های بدن خلاص شوید، ممکن است لازم باشد با پزشک خانواده خود صحبت کنید.
آنچه شما می توانید انجام دهید
قبل از قرار ملاقات، ممکن است بخواهید پاسخ سوالات زیر را بنویسید:
* فکر می کنید چند وقت است که شپش بدن دارید؟
* علائم شما چیست؟
* چگونه به شپش بدن آلوده شدید؟
* آیا از زمانی که متوجه شپش بدن شده اید با دیگران در تماس بوده اید؟ چه درمان هایی را امتحان کرده اید؟
* آیا بیماری های مزمنی دارید؟
* چه داروها و مکمل هایی مصرف می کنید؟
از پزشک خود چه انتظاری داشته باشید
در طول معاینه جسمی، پزشک پوست شما و درزهای لباس شما را معاینه می کند.
لایف یار (Lifeyar)، یار زندگی شما
پزشکی
ادرار خونی یا هماچوری؛ از تشخیص تا درمان

فهرست محتوا
خلاصه
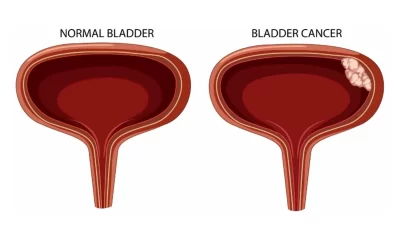
ادرار خونی یا هماچوری چیست؟ دیدن ادرار خونی (blood in urine) میتواند ترسناک باشد که هماچوری (hematuria) نیز نامیده میشود. در بسیاری از موارد، علت بی ضرر است. اما وجود خون در ادرار نیز میتواند نشانه یک بیماری جدی باشد.
اگر بتوانید خون را ببینید، هماچوری ناخالص (هماچوری گروس) نامیده میشود. خونی که با چشم غیر مسلح دیده نمیشود، هماچوری میکروسکوپی نامیده میشود. این مقدار آنقدر ناچیز است که وقتی آزمایشگاه ادرار را آزمایش میکند فقط زیر میکروسکوپ قابل مشاهده است. در هر صورت، مهم است که دلیل خونریزی را کشف کنید.
درمان بستگی به علت دارد.
علائم ادرار خونی
خون در ادرار ممکن است صورتی، قرمز یا کولا به نظر برسد. گلبولهای قرمز باعث تغییر رنگ ادرار میشوند. فقط مقدار کمی خون لازم است تا ادرار قرمز شود.
خونریزی اغلب دردناک نیست. اما اگر لختههای خون از طریق ادرار دفع شوند، ممکن است آسیب برسانند.
چه زمانی باید به پزشک مراجعه کرد
هر زمان که ادرار به نظر میرسد ممکن است خون در آن وجود داشته باشد، به یک پزشک مراجعه کنید.
ادرار قرمز همیشه توسط گلبولهای قرمز ایجاد نمیشود. برخی از داروها میتوانند باعث قرمز شدن ادرار شوند، مانند دارویی به نام فنازوپیریدین که علائم مجاری ادراری را کاهش میدهد. برخی غذاها نیز میتوانند ادرار را قرمز کنند، از جمله چغندر و ریواس.
تشخیص اینکه آیا تغییر رنگ ادرار ناشی از خون است یا خیر میتواند سخت باشد. به همین دلیل است که همیشه بهتر است معاینه شوید.
دلایل ادرار خونی
بیماری ادرار خونی یا هماچوری زمانی اتفاق میافتد که کلیهها یا سایر قسمتهای دستگاه ادراری اجازه میدهند سلولهای خونی به داخل ادرار نشت کنند. مشکلات مختلف میتواند باعث این نشت شود، از جمله:
* عفونتهای دستگاه ادراری (UTIs). اینها زمانی اتفاق میافتند که باکتری وارد لولهای میشود که از طریق آن ادرار از بدن خارج میشود که مجرای ادرار نام دارد. سپس باکتریها در مثانه تکثیر میشوند. UTI میتواند باعث خونریزی شود که ادرار را قرمز، صورتی یا قهوه ای میکند. با عفونت ادراری، ممکن است میل شدیدی برای ادرار کردن داشته باشید که برای مدت طولانی ادامه دارد. ممکن است هنگام ادرار کردن دچار درد و سوزش شوید. ممکن است ادرار شما نیز بوی بسیار قوی داشته باشد.
* عفونت کلیه. این نوع عفونت ادراری نیز پیلونفریت نامیده میشود. زمانی که باکتریها از جریان خون وارد کلیهها میشوند، عفونتهای کلیه ممکن است اتفاق بیفتد. عفونتها همچنین میتوانند زمانی اتفاق بیفتند که باکتریها از یک جفت لوله که کلیهها را به مثانه متصل میکنند، به نام حالب، به کلیهها منتقل میشوند. عفونتهای کلیه میتوانند همان علائم مرتبط با ادرار را ایجاد کنند که سایر عفونتهای ادراری میتوانند ایجاد کنند. اما احتمال ایجاد تب و درد در ناحیه پشت، پهلو یا کشاله ران بیشتر است.
* سنگ مثانه یا کلیه. مواد معدنی موجود در ادرار میتوانند کریستالهایی را روی دیواره کلیهها یا مثانه تشکیل دهند. با گذشت زمان، کریستالها میتوانند به سنگهای کوچک و سخت تبدیل شوند.
سنگها اغلب بدون درد هستند. اما اگر باعث انسداد شوند یا از طریق ادرار از بدن خارج شوند، میتوانند صدمات زیادی داشته باشند. سنگ مثانه یا کلیه میتواند باعث خون در ادرار شود که با چشم غیرمسلح قابل مشاهده است و همچنین خونریزی که فقط در آزمایشگاه قابل مشاهده است.
* پروستات بزرگشده. غده پروستات درست زیر مثانه است و قسمت بالایی مجرای ادرار را احاطه کرده است. اغلب در سنین میانسالی بزرگتر میشود. سپس به مجرای ادرار فشار وارد میکند و تا حدی جریان ادرار را مسدود میکند. با بزرگ شدن پروستات، ممکن است در ادرار کردن، نیاز فوری یا دائمی به ادرار کردن، یا وجود خون در ادرار مشکل داشته باشید. عفونت پروستات که پروستاتیت نامیده میشود، میتواند علائم مشابهی ایجاد کند.
* بیماری کلیوی. وجود خون در ادرار که فقط در آزمایشگاه قابل مشاهده است، یکی از علائم شایع بیماری کلیوی به نام گلومرولونفریت است. با این بیماری، فیلترهای ریز در کلیهها که مواد زائد را از خون خارج میکنند، ملتهب میشوند.
* گلومرولونفریت. این وضعیت ممکن است بخشی از یک بیماری باشد که کل بدن را تحت تاثیر قرار میدهد، مانند دیابت. یا ممکن است به خودی خود اتفاق بیفتد.
* سرطان. وجود خون در ادرار که با چشم غیر مسلح قابل مشاهده است ممکن است نشانه سرطان پیشرفته کلیه، مثانه یا پروستات باشد. این سرطانها ممکن است زودتر علائمی را ایجاد نکنند، زمانی که درمانها میتوانند بهتر عمل کنند.
* بیماریهای ارثی. یک بیماری ژنتیکی که بر گلبولهای قرمز اثر میگذارد، به نام کم خونی داسی شکل، میتواند باعث ایجاد ادرار خونی شود. سلولهای خونی میتوانند قابل مشاهده یا بسیار کوچک باشند. وضعیتی که به رگهای خونی ریز در کلیهها آسیب میزند، به نام سندرم آلپورت، همچنین میتواند باعث ادرار خونی شود.
* آسیب کلیه. ضربه یا آسیبهای دیگر به کلیهها در اثر تصادف یا ورزشهای تماسی میتواند باعث ظاهر شدن ادرار خونی شود.
* داروها. داروی ضد سرطان سیکلوفسفامید (سیتوکسان) و آنتی بیوتیک پنی سیلین با خون در ادرار مرتبط هستند. داروهایی که از لخته شدن خون جلوگیری میکنند نیز به خون در ادرار متصل میشوند. این داروها شامل داروهایی است که از چسبیدن سلولهای خونی به نام پلاکتها جلوگیری میکند، مانند مسکن آسپرین. داروهایی که خون را رقیق میکنند، مانند هپارین، نیز ممکن است علت باشد.
* ورزش سخت. ادرار خونی ممکن است پس از انجام ورزشهای تماسی مانند فوتبال ایجاد شود. ممکن است با آسیب مثانه ناشی از ضربه خوردن مرتبط باشد. خون در ادرار همچنین میتواند در ورزشهای طولانی مدت مانند دوی ماراتن اتفاق بیفتد، اما دلیل آن کمتر مشخص است. ممکن است با آسیب مثانه یا دلایل دیگری که آسیبی به همراه ندارد مرتبط باشد. وقتی ورزش سخت باعث خون در ادرار میشود، ممکن است در عرض یک هفته خود به خود از بین برود.
اگر بعد از ورزش خون در ادرار خود مشاهده کردید، تصور نکنید که از ورزش است. به پزشک مراجعه کنید.
اغلب علت هماچوری ناشناخته است.
عوامل خطر
تقریباً هر کسی میتواند گلبولهای قرمز در ادرار داشته باشد. این شامل کودکان و نوجوانان میشود. برخی از مواردی که میتواند خطر ادرار خونی را افزایش دهد عبارتند از:
* سن. مردان میانسال و مسن ممکن است به دلیل بزرگ شدن غده پروستات به هماچوری مبتلا شوند. خطر برخی از سرطانها که میتوانند باعث خون در ادرار شوند نیز ممکن است پس از ۵۰ سالگی افزایش یابد.
* عفونت مجاری ادراری. این یکی از مهمترین علل خونی است که در ادرار کودکان دیده میشود.
* سابقه خانوادگی. اگر یک یا چند نفر از اعضای خانواده بیماری کلیوی داشته باشند، احتمال وجود خون در ادرار ممکن است افزایش یابد.
* داروهای خاص. برخی از مسکنها، رقیق کنندههای خون و آنتی بیوتیک ها میتوانند خطر خون در ادرار را افزایش دهند.
* ورزش سخت. “هماچوری دونده ماراتن” یکی از نام مستعار هماچوری است. ورزشهای تماسی نیز میتواند خطر را افزایش دهد.
تشخیص ادرار خونی
این آزمایشات و معاینات نقش کلیدی در یافتن علت وجود خون در ادرار دارند:
* معاینه بدنی. این معتیه شامل صحبت با یک پزشک در مورد سابقه سلامتی شما میشود.
* آزمایشات ادرار. از اینها میتوان برای تشخیص وجود خون در ادرار استفاده کرد. آنها همچنین میتوانند هفتهها یا ماهها بعد استفاده شوند تا ببینند آیا ادرار هنوز خون دارد یا خیر. آزمایش ادرار همچنین میتواند عفونت دستگاه ادراری یا مواد معدنی که باعث سنگ کلیه میشوند را بررسی کند.
* تستهای تصویربرداری. برای یافتن علت ادرار خونی اغلب به آزمایش تصویربرداری نیاز است. ممکن است به سی تی اسکن یا ام آر آی یا معاینه اولتراسوند نیاز داشته باشید.
* سیستوسکوپی. یک پزشک یک لوله باریک مجهز به یک دوربین کوچک را به مثان

ه شما میزند تا علائم بیماری را بررسی کند.
گاهی اوقات علت ادرار خونی را نمیتوان یافت. در این صورت، ممکن است به آزمایشهای پیگیری منظم نیاز داشته باشید، عمدتاً اگر عوامل خطر سرطان مثانه را داشته باشید. این عوامل خطر شامل سیگار کشیدن، پرتودرمانی لگن یا قرار گرفتن در معرض برخی مواد شیمیایی است.
درمان ادرار خونی
درمان هماچوری به یافتن علت آن بستگی دارد. درمان ممکن است شامل موارد زیر باشد:
* مصرف داروهای آنتی بیوتیک برای از بین بردن عفونت ادراری.
* آزمایش یک داروی تجویزی برای کوچک کردن بزرگی پروستات.
* داشتن درمانی که از امواج صوتی برای شکستن سنگهای مثانه یا کلیه استفاده میکند.
در برخی موارد، نیازی به درمان نیست.
اگر تحت درمان قرار گرفتید، پس از آن به پزشک خود مراجعه کنید تا مطمئن شوید که خون بیشتری در ادرار شما وجود ندارد.
آماده شدن برای قرار ملاقات با پزشک
میتوانید با ویزیت توسط یک پزشک عمومی درمان خود شروع کنید. یا ممکن است به یک دکتر متخصص در اختلالات دستگاه ادراری ارجاع داده شوید که متخصص اورولوژیست نامیده میشود.
در اینجا اطلاعاتی وجود دارد که به شما کمک میکند تا برای قرار ملاقات خود آماده شوید.
آنچه شما میتوانید انجام دهید
فهرستی از موارد زیر تهیه کنید
* علائم شما هر گونه علائمی را درج کنید، حتی علائمی که به نظر میرسد به دلیل معاینه شما مرتبط نباشد. توجه داشته باشید که چه زمانی علائم شما شروع شد.
* اطلاعات کلیدی پزشکی این شامل سایر شرایطی است که شما تحت درمان هستید. توجه داشته باشید که آیا بیماریهای مثانه یا کلیه در خانواده شما نیز وجود دارد یا خیر.
* تمام داروها، ویتامینها یا سایر مکملهایی که مصرف میکنید. دوزهای هر کدام را در نظر بگیرید.
* سوالاتی که باید از پزشک خود بپرسید.
برخی از سوالاتی که باید در مورد خون در ادرار پرسید عبارتند از:
* چه چیزی ممکن است باعث علائم من شود؟
* به چه آزمایشاتی نیاز دارم؟
* این وضعیت چقدر ممکن است ادامه یابد؟
* گزینههای درمانی من چیست؟
* من بیماریهای دیگری هم دارم. چگونه میتوانم آنها را با هم مدیریت کنم؟
* آیا بروشور یا مواد چاپی دیگری وجود دارد که بتوانم داشته باشم؟ مطالعه چه وب سایتهایی را پیشنهاد میکنید؟
هر سوال دیگری هم که به ذهن شما میرسد اما در فهرست بالا قرار ندارد را از دکتر بپرسید.
از پزشک خود چه انتظاری داشته باشید
پزشک شما احتمالاً از شما سؤالاتی میپرسد، مانند:
* آیا هنگام ادرار کردن درد دارید؟
* آیا فقط گاهی یا همیشه خون در ادرار خود میبینید؟
* چه زمانی در ادرار خود خون میبینید – وقتی شروع به ادرار میکنید، در انتهای جریان ادرار یا در تمام مدت ادرار کردن؟
* آیا هنگام ادرار کردن، لختههای خون نیز دفع میشود؟ چه اندازه و چه شکلی هستند؟
* آیا سیگار میکشید؟
* آیا در حین کار در معرض مواد شیمیایی هستید؟ چه نوعهایی؟
* آیا پرتودرمانی داشته اید؟
لایف یار (Lifeyar)، یار زندگی شما
پزشکی
مجرای اشک مسدود شده؛ از تشخیص تا درمان

فهرست محتوا
خلاصه
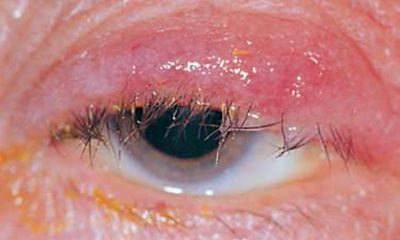
مجرای اشک مسدود شده چیست؟ هنگامی که شما دچار مجرای اشک مسدود شده (blocked tear duct) هستید، اشک شما نمیتواند به طور طبیعی تخلیه شود و باعث میشود که چشمی پر آب و سوزش داشته باشید. این وضعیت به دلیل انسداد جزئی یا کامل در سیستم تخلیه اشک ایجاد میشود.
غدد اشک آور و مجاری اشک
غدد اشکی که در بالای هر کره چشم قرار دارند، به نام غدد اشکی، به طور مداوم مایع اشکی را تامین میکنند که هر بار که پلکهای خود را پلک میزنید، از سطح چشم پاک میشود. مایع اضافی از طریق مجاری اشکی به داخل بینی تخلیه میشود.
مسدود شدن مجرای اشک در نوزادان شایع است. این وضعیت معمولاً بدون هیچ درمانی در سال اول زندگی بهبود مییابد. در بزرگسالان مسدود شدن مجرای اشک ممکن است به دلیل آسیب، عفونت یا به ندرت تومور باشد.
مسدود شدن مجرای اشک تقریباً همیشه قابل اصلاح است. درمان بستگی به علت انسداد و سن فرد مبتلا دارد.
علائم مجرای اشک مسدود شده
علائم مجرای اشک مسدود شده عبارتند از:
* پارگی بیش از حد
* قرمزی قسمت سفید چشم
* عفونت یا التهاب مکرر چشم، معروف به چشم صورتی
* تورم دردناک در نزدیکی گوشه داخلی چشم
* پوسته شدن پلکها
* ترشحات مخاطی یا چرک از پلکها و سطح چشم
* تاری دید
چه زمانی باید به پزشک مراجعه کرد
اگر به مدت چند روز به طور مداوم اشک میریزید یا اگر چشم شما مکرراً یا به طور مداوم عفونت میکند، به پزشک خود مراجعه کنید. مسدود شدن مجرای اشک ممکن است در اثر فشار تومور بر روی سیستم تخلیه اشک ایجاد شود. شناسایی زودهنگام تومور میتواند گزینههای درمانی بیشتری به شما بدهد.
دلایل مجرای اشک مسدود شده
انسداد مجاری اشکی ممکن است در هر سنی از تولد تا بزرگسالی اتفاق بیفتد. علل عبارتند از:
* انسداد مادرزادی. بسیاری از نوزادان با مجرای اشک بسته به دنیا میآیند. سیستم تخلیه اشک ممکن است به طور کامل توسعه نیافته یا ممکن است یک ناهنجاری مجرای وجود داشته باشد. اغلب یک غشای بافت نازک روی دهانه ای باقی میماند که به داخل بینی تخلیه میشود که به آن مجرای اشکی بینی میگویند.
* تغییرات مرتبط با سن. با افزایش سن، منافذ کوچکی که اشکها را تخلیه میکنند، به نام پونکتا، باریکتر میشوند و باعث انسداد میشوند.
* عفونت یا التهاب. عفونت یا التهاب طولانی مدت چشمها، سیستم تخلیه اشک یا بینی میتواند باعث مسدود شدن مجاری اشک شود.
* جراحت یا تروما. آسیب به صورت شما میتواند باعث آسیب استخوان یا زخم در نزدیکی سیستم زهکشی شود و بر جریان معمولی اشک از طریق مجاری تأثیر بگذارد. حتی ذرات کوچک کثیفی یا سلولهای شل پوستی که در مجرای مجرای آن قرار گرفتهاند میتوانند باعث انسداد شوند.
* تومور. تومور در بینی یا هر جایی در امتداد سیستم تخلیه اشک میتواند باعث انسداد شود.
قطره چشم به ندرت، استفاده طولانی مدت از برخی داروها، مانند قطرههای چشمی که برای درمان گلوکوم استفاده میشود، میتواند باعث مسدود شدن مجرای اشک شود.
* درمانهای مربوط به سرطان. مسدود شدن مجرای اشکی یکی از عوارض جانبی احتمالی داروهای شیمی درمانی و پرتودرمانی برای سرطان است.
نحوه عملکرد سیستم تخلیه اشک
غدد اشکی بیشتر اشک شما را تولید میکنند. این غدد در داخل پلکهای فوقانی بالای هر چشم قرار دارند. به طور معمول، اشک از غدد اشکی روی سطح چشم شما جاری میشود. اشکها در گوشههای داخلی پلکهای بالا و پایین به منافذی به نام پونکتا تخلیه میشوند.
پونکتاها به کانالهای کوچکی به نام کانالیکولی منتهی میشوند. Canaliculi اشک را به یک کیسه به مخزنی در کنار بینی به نام کیسه اشکی منتقل میکند. از آنجا اشک از مجرای نازکریمال عبور میکند و به داخل بینی شما تخلیه میشود. پس از ورود به بینی، اشک دوباره جذب میشود.
انسداد میتواند در هر نقطه ای از سیستم تخلیه اشک، از نقطه نقطه تا بینی شما رخ دهد. هنگامی که این اتفاق میافتد، اشکهای شما به درستی تخلیه نمیشوند و باعث آبریزش چشم میشوند و خطر عفونت و التهاب چشم را افزایش میدهند.
عوامل خطر
برخی عوامل خطر ابتلا مجرای اشک مسدود شده را افزایش میدهند:
* سن. افراد مسن به دلیل تغییرات مرتبط با افزایش سن در معرض افزایش خطر ابتلا به انسداد مجاری اشکی هستند.
* التهاب مزمن چشم. اگر چشمان شما به طور مداوم تحریک، قرمز و ملتهب است، در معرض خطر بیشتری برای ایجاد مجرای اشک مسدود شده هستید.
* جراحی قبلی. جراحی قبلی چشم، پلک، بینی یا سینوس ممکن است باعث ایجاد مقداری اسکار در سیستم مجرای شود که احتمالاً بعداً منجر به مسدود شدن مجرای اشک میشود.
* گلوکوم. داروهای ضد گلوکوم اغلب به صورت موضعی روی چشم استفاده میشود. اگر از این یا سایر داروهای موضعی چشم استفاده کرده اید، در معرض خطر بیشتری برای ایجاد مجرای اشک انسداد هستید.
* درمان سرطان قبلی. اگر برای درمان سرطان پرتودرمانی یا شیمی درمانی انجام داده اید، به خصوص اگر پرتوها روی صورت یا سر شما متمرکز شده باشد، در معرض خطر بیشتری برای ایجاد مجرای اشکی مسدود شده هستید.
عوارض مجرای اشک مسدود شده
از آنجایی که اشکهای شما آنطور که باید تخلیه نمیشوند، اشکهایی که در سیستم زهکشی باقی میمانند راکد میشوند. این باعث رشد باکتریها، ویروسها و قارچها میشود که میتواند منجر به عفونت و التهاب مکرر چشم شود.
هر بخشی از سیستم تخلیه اشک، از جمله غشای شفاف روی سطح چشم شما به نام ملتحمه، ممکن است به دلیل مسدود شدن مجرای اشک عفونی یا ملتهب شود.
پیشگیری از مجرای اشک مسدود شده
برای کاهش خطر ابتلا به انسداد مجرای اشکی در سنین بالاتر، درمان فوری التهاب یا عفونت چشم را دریافت کنید. برای جلوگیری از عفونت چشم در وهله اول این نکات را دنبال کنید:
* دستهای خود را به طور کامل و مرتب بشویید.
* سعی کنید چشمهای خود را مالش ندهید.
* مدام خط چشم و ریمل خود را تعویض کنید. هرگز این لوازم آرایش را با دیگران به اشتراک نگذارید.
* اگر از لنزهای تماسی استفاده میکنید، آنها را طبق توصیههای ارائه شده توسط سازنده و متخصص مراقبت از چشم خود تمیز نگه دارید.
تشخیص
برای تشخیص مجرای اشک مسدود شده در شما، پزشک با شما در مورد علائم شما صحبت میکند، چشمان شما را معاینه میکند و چند آزمایش انجام میدهد. پزشک شما همچنین داخل بینی شما را بررسی میکند تا مشخص کند که آیا اختلالات ساختاری مجاری بینی شما باعث انسداد شده است یا خیر. اگر ارائه دهنده شما مشکوک به مسدود شدن مجرای اشک باشد، ممکن است آزمایشهای دیگری را برای یافتن محل انسداد انجام دهید.
آزمایشهایی که برای تشخیص انسداد مجرای اشکی استفاده میشوند عبارتند از:
* تست تخلیه اشک. این آزمایش سرعت تخلیه اشکهای شما را اندازه گیری میکند. یک قطره از رنگ مخصوص روی سطح هر چشم قرار میگیرد. اگر بعد از پنج دقیقه بیشتر رنگ هنوز روی سطح چشم شما باشد، ممکن است مجرای اشک مسدود شده داشته باشید.
* شستشو و کاوشگری. پزشک شما ممکن است یک محلول نمکی را از طریق سیستم تخلیه اشک شما بشویید تا میزان تخلیه آن را بررسی کند. یا ممکن است یک ابزار باریک از طریق سوراخهای زهکشی کوچک گوشه درب به نام پونکتا وارد شود تا انسداد را بررسی کند. در برخی موارد این کاوش ممکن است حتی مشکل را برطرف کند.
* آزمایشهای تصویربرداری چشم. برای این روشها، یک رنگ کنتراست از سوراخ گوشه پلک شما از طریق سیستم تخلیه اشک شما عبور داده میشود. سپس از اشعه ایکس، توموگرافی کامپیوتری (CT) یا تصویربرداری رزونانس مغناطیسی (MRI) برای یافتن محل و علت انسداد استفاده میشود.
درمان مجرای اشک مسدود شده
درمان شما بستگی به این دارد که چه چیزی باعث مسدود شدن مجرای اشکی شده است. ممکن است برای اصلاح مشکل به بیش از یک روش نیاز داشته باشید. اگر تومور باعث مسدود شدن مجرای اشکی شما شده باشد، درمان بر روی علت تومور متمرکز خواهد شد. ممکن است جراحی برای برداشتن تومور انجام شود، یا پزشک شما ممکن است استفاده از درمانهای دیگر را برای کوچک کردن آن توصیه کند.
* داروها. برای مبارزه با عفونت اگر پزشک شما مشکوک به وجود عفونت باشد، ممکن است قطره یا قرصهای آنتی بیوتیکی برای چشم تجویز شود.
* مراقب باشید و صبر کنید یا ماساژ دهید. نوزادانی که با مجرای اشکی مسدود شده متولد میشوند، اغلب بدون هیچ درمانی بهتر میشوند. این میتواند با بلوغ سیستم زهکشی در چند ماه اول زندگی اتفاق بیفتد. اغلب یک غشای بافت نازک روی دهانه ای باقی میماند که به داخل بینی تخلیه میشود که به آن مجرای اشکی بینی میگویند. اگر مجرای اشک مسدود شده کودک شما بهبود نیابد، پزشک ممکن است یک تکنیک ماساژ ویژه را برای کمک به باز کردن غشاء به شما آموزش دهد.
* اگر آسیبی به صورت شما وارد شده است که باعث انسداد مجاری اشکی شده است، ممکن است ارائه دهنده شما به شما پیشنهاد دهد که چند ماه منتظر بمانید تا ببیند آیا با بهبودی آسیب، وضعیت بهبود مییابد یا خیر. با کاهش تورم، مجاری اشک شما ممکن است خود به خود باز شوند.
* اتساع، پروب و گرگرفتگی. برای نوزادان، این روش تحت بیهوشی عمومی انجام میشود. پزشک دهانههای پونکتال را با ابزار اتساع ویژه بزرگ میکند. سپس یک کاوشگر نازک از طریق سوراخ و به سیستم تخلیه اشک وارد میشود.
* برای بزرگسالانی که سوراخهای تا حدی باریک شدهاند، ممکن است پزشک با یک پروب کوچک، آن را گشاد کرده و سپس مجرای اشکی را شستشو دهد. به این میگویند آبیاری. آبیاری یک روش سرپایی ساده است که اغلب حداقل تسکین موقتی را فراهم میکند.
* استنت گذاری یا لوله گذاری این روش معمولاً با استفاده از بیهوشی عمومی انجام میشود. یک لوله نازک، ساخته شده از سیلیکون یا پلی اورتان، از طریق یک یا هر دو نقطه در گوشه پلک شما رد میشود. سپس این لولهها از طریق سیستم تخلیه اشک به بینی شما میگذرد. یک حلقه کوچک از لوله در گوشه چشم شما قابل مشاهده خواهد بود، و لولهها معمولاً برای حدود سه ماه قبل از برداشتن باقی میمانند. عوارض احتمالی شامل التهاب ناشی از وجود لوله است.
* اتساع کاتتر بالونی. اگر درمانهای دیگر مؤثر نبوده یا انسداد عود کرده است، ممکن است از این روش استفاده شود. این معمولاً برای نوزادان و کودکان نوپا موثر است و همچنین ممکن است در بزرگسالان با انسداد نسبی استفاده شود. ابتدا یک بیهوشی عمومی تحویل داده میشود. سپس ارائه دهنده لوله ای به نام کاتتر را از طریق انسداد مجرای اشکی در بینی میگذراند. این لوله یک بالون تخلیه شده را روی نوک نگه میدارد. سپس بالون چند بار باد و تخلیه میشود تا انسداد باز شود.
عمل جراحی
جراحی که معمولاً برای درمان مجاری اشکی مسدود شده استفاده میشود داکریوسیستورینوستومی (dacryocystorhinostomy) نامیده میشود. این روش مسیری را باز میکند تا اشک دوباره از بینی شما خارج شود. به شما یک بیهوشی عمومی یا یک بی حسی موضعی در صورتی که به صورت سرپایی انجام شود، داده میشود.
مراحل این روش بسته به محل دقیق و میزان انسداد شما و همچنین تجربه و ترجیحات جراح شما متفاوت است.
* خارجی. با داکریوسیستورینوستومی خارجی، جراح شما برشی را در کناره بینی، نزدیک کیسه اشکی ایجاد میکند. پس از اتصال کیسه اشکی به حفره بینی و قرار دادن استنت در مجرای جدید، جراح برش پوست را با چند بخیه میبندد.
* آندوسکوپی یا اندونازال. با این روش، جراح شما از یک دوربین میکروسکوپی و سایر ابزارهای ریز استفاده میکند که از طریق دهانه بینی به سیستم مجرای شما وارد میشود. این روش نیازی به برش ندارد بنابراین هیچ جای زخمی باقی نمیگذارد. اما میزان موفقیت به اندازه روش خارجی بالا نیست.
پس از جراحی، از اسپری ضد احتقان بینی و قطرههای چشمی برای جلوگیری از عفونت و کاهش التهاب استفاده خواهید کرد. پس از ۶ تا ۱۲ هفته، برای برداشتن هر گونه استنتی که برای باز نگه داشتن کانال جدید در طول فرآیند بهبودی استفاده میشود، به مطب ارائه دهنده خود باز خواهید گشت.
آماده شدن برای قرار ملاقات با پزشک
میتوانید با مراجعه به ارائه دهنده مراقبتهای بهداشتی اولیه خود شروع کنید. پس از آن ممکن است به پزشک متخصص در درمان اختلالات چشمی به نام چشم پزشک ارجاع داده شوید. در برخی موارد، چشم پزشک ممکن است شما را به فردی ارجاع دهد که در جراحی پلاستیک چشم تخصص دارد.
در اینجا اطلاعاتی وجود دارد که به شما کمک میکند تا برای قرار ملاقات خود آماده شوید.
آنچه شما میتوانید انجام دهید
قبل از قرار ملاقات خود فهرستی از موارد زیر تهیه کنید:
* علائمی که داشته اید، از جمله علائمی که ممکن است به دلیل تعیین وقت ملاقات نامرتبط به نظر برسد.
* تمام داروها، ویتامینها و مکملهایی که مصرف میکنید، از جمله دوزهای مصرفی.
* هر قطره چشمی که مصرف کرده اید.
* سوالاتی که باید از پزشک خود بپرسید.
برای یک مجرای اشکی مسدود شده، برخی از سوالات اساسی که باید بپرسید عبارتند از:
* محتملترین علت علائم من چیست؟
* آیا دلایل احتمالی دیگری وجود دارد؟
* آیا به هیچ آزمایشی نیاز دارم؟
* وضعیت من چقدر طول خواهد کشید؟
* چه درمانهایی در دسترس است و کدام را توصیه میکنید؟
* چه عوارض جانبی میتوانم از درمان انتظار داشته باشم؟
* آیا این وضعیت به اختلال پزشکی دیگری مرتبط است؟
* اگر کاری برای اصلاح این مشکل انجام ندهم، چه خطراتی برای بینایی من دارد؟
* آیا بروشور یا مطالب چاپی دیگری دارید که بتوانم با خودم ببرم؟ مطالعه چه وب سایتهایی را پیشنهاد میکنید؟
از پزشک خود چه انتظاری داشته باشید
پزشک شما احتمالاً تعدادی سؤال از شما میپرسد، مانند:
* علائم شما از چه زمانی شروع شد؟
* آیا علائم خود را همیشه تجربه میکنید یا میآیند و میروند؟
* آیا چیزی علائم شما را تسکین میدهد؟
* آیا برای این مشکل از قطره چشمی استفاده کرده اید؟
* آیا قبلاً چشم یا پلک خود را جراحی کرده اید؟
* آیا ضربه به صورت، جراحات، پرتودرمانی یا جراحی داشته اید؟
* آیا تا به حال به بیماریهای عصبی صورت مانند فلج بل مبتلا شده اید؟
* آیا مشکلات پزشکی مانند دیابت یا اختلالات پوستی طولانی مدت مانند درماتیت آتوپیک دارید؟
* آیا تا به حال به اختلال تیروئید مبتلا شده اید؟
* آیا از لنزهای تماسی استفاده میکنید؟ آیا در گذشته از آنها استفاده کرده اید؟

























اشتراک ها: لوسمی میلوئیدی حاد (AML) - لایف یار، یار زندگی